Más Información

Sheinbaum es una "consumidora voraz" de información: José Merino; el tablero de seguridad, herramienta clave, destaca

Oposición tunde diseño de boletas de elección judicial; “la lista definitiva la harán Monreal y Adán Augusto”, dice Döring

Rosa Icela Rodríguez se reúne con próximo titular del INM; “arrancaremos el 2025 con mucho trabajo”, asegura

Se registra ataque de drones con explosivos, ahora en Chihuahua; elementos municipales y federales resultan ilesos

Chiapas aprueba el matrimonio igualitario; colectivos y activistas de la comunidad LGBT+ celebran avance histórico
¿Cómo es comenzar tu vida de médico cuando tu país vive el peor momento de una devastadora pandemia que ya deja más de 3 millones de muertes a nivel mundial?
Colombia vive la situación más grave desde el inicio de la crisis del coronavirus.
El país acumula más de 76.000 muertes por covid-19, según la Universidad Johns Hopkins.
Desde marzo registra un aumento sostenido de muertes y contagios, y ocupa el tercer lugar en número de casos en América Latina, después de Brasil y Argentina.
Solo poco más del 3% de toda la población ha sido completamente vacunada y el sistema de salud amenaza con colapsar.
Varias ciudades principales como Bogotá y Medellín han llegado a superar el 90% de su capacidad de cuidados intensivos.
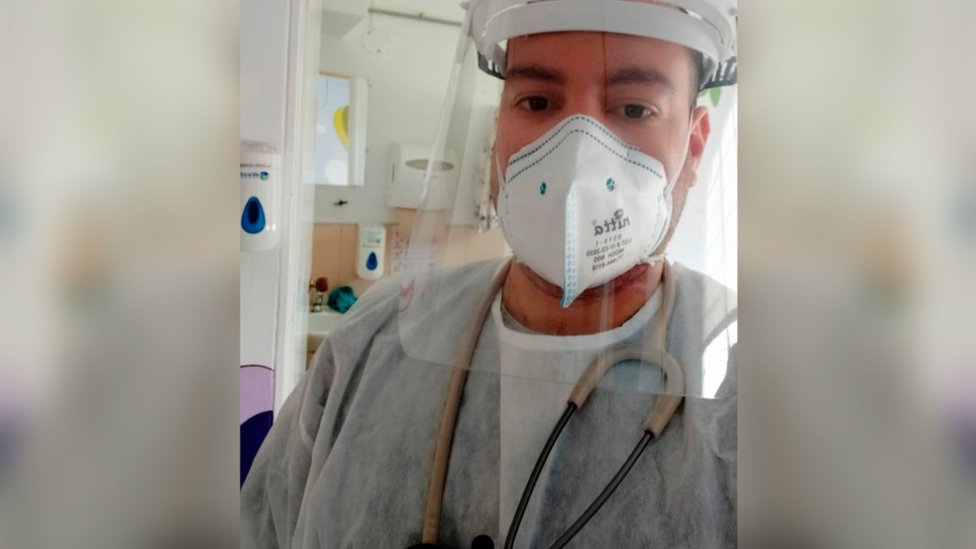
En ese escenario comenzó su carrera el doctor Antonio Nirta, un joven de 27 años que se graduó de medicina justo al comienzo de la pandemia.
Nirta tomó la decisión de ir a trabajar a una sala de urgencias en un hospital público en un municipio cerca de Medellín, una de las ciudades más golpeadas por el virus en Colombia.
En este relato, cuenta a BBC Mundo cómo salió de las aulas a enfrentar la peor crisis de salud de los últimos años, cómo lidia con un virus impredecible, y con la impotencia de ver morir a pacientes porque, muchas veces, simplemente no tiene cómo ayudarlos.
Lo que sigue, es su relato en primera persona.
Miedo
En marzo de 2020 yo estaba haciendo unas prácticas de atención primaria en salud.
Faltaba un mes para graduarme cuando llegó un correo de la universidad diciendo que suspendiéramos todas las actividades académicas, porque iban a comenzar un proceso de aislamiento para no exponer a los estudiantes al contagio.
Así comencé a trabajar haciendo teleconsultas con pacientes de covid-19.
Duré unos meses así, pero sentía que tenía que ayudar de una manera diferente.
La teleconsulta es un mecanismo muy bueno, pero funciona cuando se le dan garantías a los pacientes, como las tomas de las pruebas o las terapias en casa, pero en Colombia las entidades prestadoras de salud no le garantizan a los pacientes una atención adecuada.
Muchas veces un paciente que tenía una infección respiratoria aguda, leve o moderada no recibía la atención adecuada, porque se presumía que no se iba a complicar, no se le garantizaba que se les pudiera hacer la prueba PCR, o llevarle oxígeno a la casa.
Yo me decepcioné de la teleconsulta y decidí hacer lo que siempre quise: trabajar en un equipo de urgencias.
Mis padres no estaban contentos, para nada. Sobre todo mi papá, estaba muy asustado, me decía que no era justo que yo me expusiera de esa manera.
Le dije que yo estudié medicina para poder ayudar a las personas. Hubo una discusión fuerte, pero mi decisión estaba tomada y él la respetó.
En enero de este año comencé a trabajar en el hospital Santa Isabel, en San Pedro de Los Milagros, a una hora de Medellín.
Mi mayor conflicto en ese momento era saber que podía contagiarme, contagiar a mis padres y a mis hermanas, pero me llené de valor y comencé a trabajar en el servicio de urgencias.
De todos modos claro que siento miedo, porque esta enfermedad es una ruleta rusa. Hay personas que son asintomáticas, pero hay otras que mueren.
Impotencia
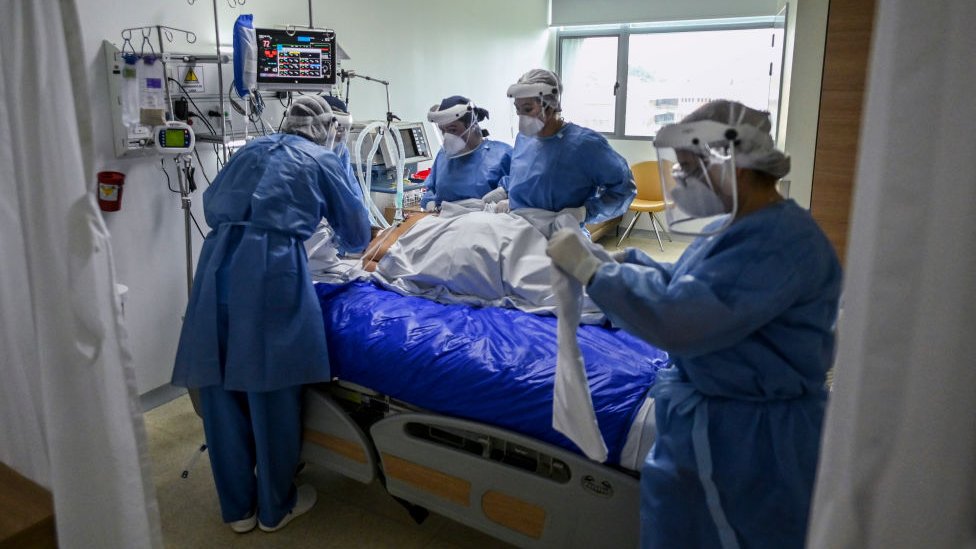
El miedo viene también de saber que además de la covid-19, a urgencias llegan otros tipos de pacientes, y en este momento no tenemosdónde ubicar a esas personas.
Por ejemplo, llega alguien que en un accidente ha sufrido un trauma cráneoencefálico severo, que necesita una intubación o un ventilador mecánico, y saber que no se lo podemos dar genera mucho miedo, porque te sientes limitado.
También te sientes impotente al no poder asegurarle a esa persona una atención adecuada ni remitirlo, porque los hospitales más cercanos tienen más del 90% de ocupación en cuidados intensivos.
Recuerdo una paciente de covid-19, de 56 años, que llegó con mucha dificultad para respirar y además tenía una saturación de oxígeno del 70%, lo normal es que una persona sature entre el 90% y el 100%.
Inicialmente la pudimos rescatar con suplemento de oxígeno, pero luego se fue deteriorando, así que logramos que autorizaran su traslado en avión a Bucaramanga, una ciudad cercana.
La idea era que viajara desde el aeropuerto de Medellín, así que la enviamos en una ambulancia con dos tanques de oxígeno.
El vuelo estaba programado para las doce del mediodía, pero lo retrasaron para las cuatro de la tarde.
Con la espera, el oxígeno comenzó a agotarse. Mi compañero que estaba en la ambulancia nos llamaba desesperado, diciendo que necesitaba más oxígeno urgente.
Lograron conseguirle un tanque, pero a las 3:30 de la tarde, media hora antes del vuelo, la paciente comenzó a perder saturación de oxígeno, comenzó a entrar en una falla ventilatoria inminente.
Comenzó a ponerse cianótica, es decir, la piel comenzó a ponerse morada por la falta de oxígeno.
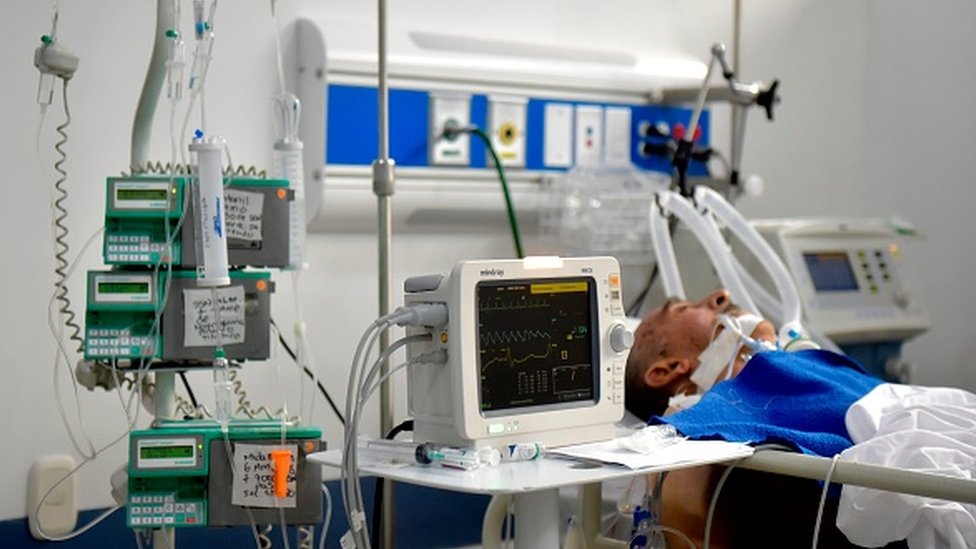
Ahí la llevaron de emergencia a una clínica en Medellín, la sedaron y la intubaron. El paso que seguiría era conectarla a un respirador mecánico, pero como en la ciudad hay escasez, tuvieron que conectarla a un respirador artesanal, como último recurso.
A pesar de que son una estrategia muy buena, esos respiradores no pueden garantizar al paciente la calidad completa que tiene un ventilador que ya esté avalado.
A la paciente la dejaron en la sala de urgencias a la espera de que hubiera una UCI disponible, pero finalmente murió.
Ahora mismo hay déficit de oxígeno, sin oxígeno es posible que algunas clínicas les toque cerrar camas de UCI.
El oxígeno es clave, porque no se ha demostrado ningún tratamiento efectivo contra esta enfermedad, únicamente tratar los síntomas y darle oxígeno al paciente.
Además, las otras enfermedades no han dejado de existir. Todavía llegan los accidentados, los infartados, los que tienen un accidente cerebro vascular.
Eso nos ha llevado a que prácticamente estemos haciendo medicina de guerra. Nos toca priorizar a la persona que tenga mayor posibilidad de vivir.
Duelo
Cuando le dices a un paciente que tiene covid-19, él atraviesa las etapas del duelo: lanegación, la rabia, la culpa...
La gran mayoría se niega a creer que están contagiados, nos dicen que solo les decimos eso para hacerles un daño, eso es muy triste.
Hay personas que sienten mucho miedo de que las intuben, porque dicen que los vamos a matar.
Piensan que la intubación no es una medida terapéutica sino de asesinato.
Eso surgió porque comenzaron a circular informaciones de un falso "cartel del covid" en Colombia, en el que los médicos supuestamente reciben dinero por reportar y atender pacientes de covid-19.
A los pacientes les da miedo que al entrar a una UCI vayan a morir. La verdad es que eso es muy probable, pero ellos no lo ven como un acto de humanidad en el que estamos haciendo todo lo posible por salvarlos, sino que en muchas ocasiones lo ven como un acto de malicia para causarles daño.
Yo me esfuerzo en explicarles, les hago una comparación de sus signos vitales y los míos.
Les explico que para poder estar como yo necesitan medicamentos y oxígeno.
Hay unos que lo entienden y lo aceptan, pero hay otros que definitivamente no permiten que los traslademos.
Es una situación bastante triste.
En medio de esta tercera ola, y ante la falta de oxígeno y de camas, si estos pacientes sufren un paro cardiorespiratorio nos vemos obligados a decirles que no los podemos reanimar, porque aunque los intubemos, no tenemos respiradores donde conectarlos ni camas donde vigilarlos.
Tristemente, ese paciente se tiene que dejar morir. Es muy duro explicarles al paciente y a los familiares que no podemos hacer nada.
Ninguna muerte es tranquila, pero morir asfixiado, ver cómo todo se va desvaneciendo a tu alrededor debe ser una sensación asquerosa.
Nosotros, el personal, vivimos con mucho estrés porque sabemos que eso puede pasar en cualquier momento.
Además, se siente horrible saber que tienes el conocimiento, pero no las herramientas para ayudarlos.
Así ocurrió con una mujer de 86 años, paciente de covid-19. Nosotros no podíamos trasladarla a ningún otro hospital.
Comenzó a disminuir su frecuencia cardiaca hasta que murió en la clínica frente a su nieta.
En ese momento no podemos hacer más que hablar con los familiares y permitirles que hagan su catarsis.
Rabia
Hay que aislarse, romper la cadena de contagio y evitar el efecto dominó. Aislarse es salvar vidas.
Por eso me da rabia cuando veo que la gente no toma las medidas de precaución para impedir el contagio del virus.
Incluso he visto casos de gente que ha perdido familiares por causa del covid-19 y no toman las medidas de aislamiento, no se cuidan.
Y no cuidarse es prácticamente sentenciar a los más vulnerables.
A muchos jóvenes no les importa, y los que terminan pagando son los adultos mayores.
Me decepciono de la comunidad, pero siento que esto es una oportunidad de aprendizaje.
Sobre todo para que el gobierno se dé cuenta de que lo que importa en un país es la salud y la educación.
Y lo que nos ha enseñado esta pandemia es que en Colombia no tenemos ni buena salud ni buena educación.
Nadie te prepara para una pandemia
Yo hago turnos de 12 horas, en el día y en la noche; turnos de consulta externa de 8 de la mañana a 5 de la tarde; y disponibilidades, que son turnos de 24 horas en los que estás sujeto a las necesidades del médico de urgencias en ese momento.
Cuando estoy en casa trato de desconectarme, porque si no, me enloquecería. Hay noches en las que me acuesto preocupado pensando en qué más pude haber hecho, y eso angustia y entristece.
La verdad es que nadie te prepara para una pandemia, aunque yo tuve excelentes profesores que más que médicos son personas con una impresionante calidad humana.
Recuerdo que en la noche de mi primer turno de urgencias me tocó ver morir a un joven de 27 años por un trauma craneoencefálico severo.
Durante 45 minutos intentamos reanimarlo, pero finalmente falleció.
Fue muy duro, porque era alguien solamente un año mayor que yo.
A la mañana siguiente, me tocó atender un parto muy complicado, de una madre de 22 años. La joven tuvo una hemorragia posparto, perdió mucha sangre, pero sobrevivió y la niña nació súper bien.
Eso es lo que muchas veces nos mueve a los médicos, en un segundo tienes la muerte de frente y al otro segundo tienes la vida de frente.
Eso es ser médico, usar nuestros conocimientos para acompañar en la vida, la enfermedad y la muerte. Los médicos no curan, solamente acompañan, y eso es lo bonito de esta profesión.
Ahora puedes recibir notificaciones de BBC Mundo. Descarga la nueva versión de nuestra app y actívalas para no perderte nuestro mejor contenido.
https://www.youtube.com/watch?v=L1cWDhT8tuY